Szumy uszne

Szumy uszne są zjawiskiem tak starym, jak stara jest historia ludzkości. Już 400 lat przed Chrystusem grecki lekarz Hipokrates przekazywał pierwsze wskazówki dotyczące szumów usznych, informacje na ten temat odnajdujemy także w zapiskach pochodzących z czasów staroegipskich. I tak, w tzw. papirusie Ebersa, który powstał prawdopodobnie około 2000 lat p.n.e., w którym czytamy, że „Tu zaczyna się księga o sporządzaniu leków dla wszystkich części ciała ludzkiego” pojawia się termin „zaczarowanego ucha”. Z czasów Babilonu zachowało się ponad 20 różnych recept i sposobów leczenia szumów usznych. Liczne doniesienia na ten temat pochodzą również z Indii, Arabii, Persji, Grecji i Rzymu. Starożytni Grecy po raz pierwszy stosowali maskowanie szumów usznych. Paracelsus (około 1500 r. n. e.) był pierwszym, który uważał, że szumy uszne mogą powstać wskutek nadmiernego hałasu.
W czasach nowożytnych, w XVII wieku Du Verney opublikował pierwszy podręcznik otologii pt. „Traite’ de l’organ de l’ouie”(1683), w którym temat szumów usznych zajął 10 stron. Wiek XIX przyniósł cały szereg prac, których znaczenie i zawarte w nich spostrzeżenia stanowią podstawę dzisiejszych badań. Słowo tinnitus wywodzi się od łacińskiego czasownika „tinnire” – dzwonienie, brzęczenie.
Do znanych z historii osób cierpiących z powodu szumów usznych należeli między innymi: Michał Anioł, Marcin Luther, Jean-Jacques Rousseau, Ludwig van Beethoven, Goethe i Bedrich Smetana (znany czeski kompozytor). Wśród współczesnych sław jest znana aktorka i piosenkarka Barbara Streisand, która założyła fundację na rzecz szumów usznych.
Szumy uszne określane są mianem dźwięków fantomowych, czyli dźwięków słyszanych tylko przez osobę, której dokuczają. Przez pacjentów określane, opisywane bywają w różny sposób: najczęściej jako dzwonienie, trzaski, świsty. Odczuwane są w jednym lub obojgu uszach, w środku głowy, charakteryzują się stałym lub zmiennym nasileniem, ponadto mogą być słyszane stale lub okresowo, np.: tylko w sytuacjach stresowych lub przy zmianie ciśnienia atmosferycznego lub w ciszy . Właśnie ze względu na zmienny charakter szumów usznych trudno jest prowadzić badania, które umożliwiłyby dokładne poznanie mechanizmów odpowiedzialnych za ich powstawanie i jednoznacznie określiły skuteczną metodę ich leczenia. Ustalenie głośności szumów usznych jest niezwykle trudne, gdyż są one zazwyczaj bardzo cichym dźwiękiem, którego natężenie można porównać do szumu liści przy niemal bezwietrznej pogodzie. Szumy uszne mają najczęściej zaledwie kilka dB (od 5 do maksymalnie 15 dB) powyżej progu słyszenia, czyli gdyby były dźwiękiem zewnętrznym, wówczas byłyby ledwo słyszalne.
Epidemiologia szumów usznych
Szumy stanowią bardzo istotny problem, utrudniają nie tylko codzienne życie, ale czynią często ludzi niezdolnymi do normalnego funkcjonowania i pracy. Obecnie zakłada się, że około 20% społeczeństwa łącznie z dziećmi cierpi na szumy uszne. Występują one u około 60% pacjentów z niedosłuchem, chociaż zdarzają się również u osób ze słuchem prawidłowym. Szumy uszne są zjawiskiem nieznacznie częściej występującym u kobiet, dotyczą każdego wieku, choć częstość ich występowania wzrasta wraz z wiekiem, zwłaszcza po 40 roku życia u kobiet i po 50 roku życia u mężczyzn.
Pojawiały się różne definicje szumów usznych, nowe opisy, jak również próby klasyfikacji. Najbardziej powszechną jest definicja podana przez Amerykański Narodowy Instytut Standardów, która określa szumy uszne jako odczucie dźwięku bez pobudzenia zewnętrznego (ANSI 1969). Definicja ta jest jednak mało precyzyjna i zbyt ogólna, dotyczy bowiem wszystkich rodzajów szumów. Obejmuje ona zarówno halucynacje słuchowe związane z schizofrenią, jak i różnorodność dźwięków somatycznych. Zalicza się do niej również szum w uszach związany ze spontaniczną emisją otoakustyczną, a także szumy pochodzenia ślimakowego i pozaślimakowego.
Szerokie badania epidemiologiczne, prowadzone w USA i Wielkiej Brytanii pod koniec lat 80 oraz w Polsce w 1999 roku, pozwoliły na określenie szeregu zależności i różnic wynikających między innymi z narażenia na hałas( ruch uliczny, samoloty, maszyny w pracy i sprzęt gospodarstwa domowego, młodzi ludzie często cierpią z powodu słuchania bardzo głośnej muzyki przez słuchawki lub w dyskotekach), z położenia geograficznego, ze struktury demograficznej i sposobu odżywiania.
Aż 1,5 miliona dorosłych Polaków dręczą trwające dzień i noc szumy w uszach – wynika z badań przeprowadzonych przez Instytut Fizjologii i Patologii Słuchu w Warszawie. Tinnitus może być pierwszym lub jednym z głównych objawów różnych procesów chorobowych (tj. nadciśnienie, miażdżyca, cukrzyca, niedokrwistość czy niedoczynność tarczycy), które zagrażają zdrowiu fizycznemu oraz zdrowemu samopoczuciu, często niekorzystnie wpływając na jakość życia, nie tylko chorego, ale i rodziny. Odnotowane zostały już próby samobójstw pod wpływem uporczywych szumów usznych.
Poza tym 4 miliony ma objawy lżejsze lub krótkotrwałe – tinnitus bardzo często ustępuje po kilku dniach.
Stopniowe natężenia i dokuczliwość szumów usznych wg Arenberga przedstawiono w tabeli:

Etiologia
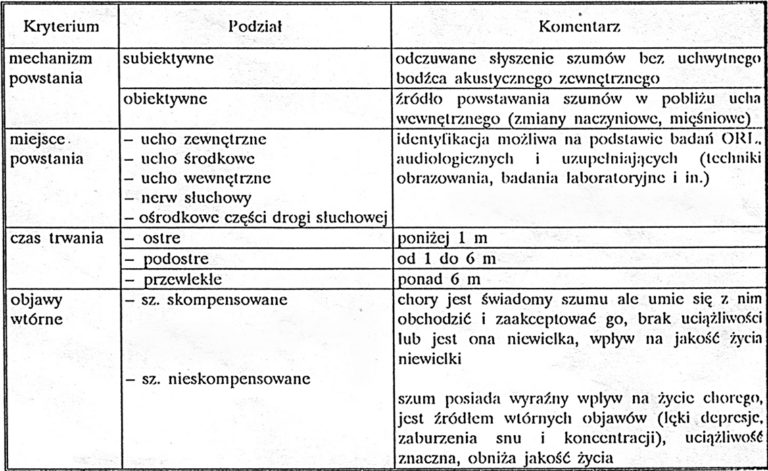
Istnieją różne podziały szumów usznych. Podstawowy i najbardziej powszechny podział rozgranicza szumy uszne subiektywne i obiektywne. Podział ten wprowadził już w XII wieku Guichard Joseph Duverney, profesor anatomii w Jardin Royal w Paryżu.
Subiektywne szumy uszne stanowią zdecydowaną większość. Określa się je mianem prawdziwych bądź podmiotowych. Są one słyszane jedynie przez chorego. Źródło ich powstawania może być zlokalizowane na różnych poziomach narządu słuchu. Zenner wyróżnia obecnie subiektywne szumy uszne:
- przewodzeniowe, spowodowane zmianami w obrębie struktur ucha środkowego,
- czuciowo – nerwowe z 4 typami ( typ I – szum uszny spowodowany czynnością wzmacniającą komórek rzęsatych zewnętrznych, typ II – szum uszny spowodowany przewodzeniem mechaniczno – elektrycznym w komórkach rzęsatych wewnętrznych, typ III – szum uszny spowodowany przekształceniem sygnału z komórek rzęsatych wewnętrznych do włókien nerwu słuchowego oraz typ IV – szum uszny pozazmysłowy, powstający w strukturach pozanerwowych przewodu ślimakowego),
- ośrodkowe (pierwotne – guzy mózgu, SM (stwardnienie rozsiane), oraz wtórne – szumy uszne fantomowe).
Obiektywne szumy uszne rozpoznawane są znaczniej rzadziej. Określa się je mianem rzekomych lub przedmiotowych. Słyszane są one przez osobę badającą z zewnątrz przez osłuchiwanie uchem, bądź przy pomocy fonendoskopu, odpowiedniej okolicy czaszki. Klasyfikacja podziałów szumów usznych umieszczona została w tabeli:
DST (Decreased Sound Tolerance) – zmniejszona tolerancja na dźwięki (u pacjentów z szumami usznymi)
Dodatkową dolegliwości, na którą cierpi większość pacjentów z tinnitusem, jest tak zwana zmniejszona tolerancja na dźwięk – Decreased Sound Tolerance (DST). Z badań epidemiologicznych wynika, że częstotliwość występowania DST wynosi około 2 – 3% ogólnej populacji. Kliniczne obserwacje dowodzą, że około 40% osób z szumami usznymi przejawia w różnym stopniu nadwrażliwość na dźwięki. Termin DST obejmuje trzy zjawiska:
- Hyperacusis – nadwrażliwość słuchowa HA
- Mizofonia – niechęć do dźwięków MF
- Fonofobia – lęk przed dźwiękiem FF
Te trzy zjawiska różnią się od siebie objawami zgłaszanymi przez pacjentów oraz mechanizmem powstawania i sposobem postępowania terapeutycznego.
Do oceny występowania zjawiska DST stosuje się badanie audiologiczne LDL, polegające na wyznaczeniu progu dyskomfortowego słyszenia (Laudness Discomfort Levels). Obecnie przyjmuje się, że wartość poniżej 100 dB HL (przy dwukrotnym przeprowadzeniu badania) świadczy o występowaniu zjawiska DST u danego pacjenta.
Hyperacusis – nadwrażliwość słuchowa (HA) to nieprzyjemne, czasami wręcz bolesne odczuwanie niektórych dźwięków otoczenia. HA – charakteryzuje się obniżeniem progu dyskomfortowego słyszenia . Czasami nadwrażliwość ta osiąga tak wysoki poziom, że pacjenci nie są w stanie tolerować normalnych dźwięków otoczenia. Postawienie właściwej diagnozy nie jest łatwe, ponieważ jest to nie w pełni poznana jednostka chorobowa. Jak dotychczas ani badania epidemiologiczne, ani próby wyjaśnienia ich podłoża anatomicznego nie są w pełni opracowane i znajdują się na etapie ciągłych dyskusji i badań. Istnieje wiele teorii etiologii i prognozy nadwrażliwości słuchowej. Według jednej z nich, opracowanej przez P.J. Jastreboffa, schorzenie to powstaje w wyniku nadmiernej aktywności receptorów i neuronów centralnych, będącej wynikiem zdolności kompensacyjnych ośrodkowego układu nerwowego, w celu zwiększenia pozyskiwania informacji z zewnątrz. Układ słuchowy stara się skompensować zmniejszający się napływ informacji z obwodu, zwiększeniem wrażliwości ośrodków biorących udział w detekcji i percepcji.
N.M. Barnes i J. Marriage podzielili nadwrażliwość słuchową na 2 typy: centralną i obwodową. Postać obwodowa według nich powstaje w przypadku uszkodzenia systemów zabezpieczających ucho wewnętrzne przed działaniem dźwięków zbyt głośnych. W przypadku postaci centralnej pacjent traci tolerancję na specyficzne (niekoniecznie głośne) dźwięki, które ulegają wzmocnieniu w drodze słuchowej.
W etiologii nadwrażliwości słuchowej często wymienia się ekspozycję na krótki, bardzo silny dźwięk, urazy czaszkowo – mózgowe, przedłużone stosowanie lub niewłaściwe dawki leków ototoksycznych.
Mizofonia (misofonia, misophonia) MF (z greckiego mizein – nienawidzić, nie lubić; phone – ton, dźwięk) określa negatywne nastawienie do dźwięków, ale bez odczucia lęku. W praktyce zauważono, że pacjenci stosunkowo rzadko i niechętnie zgłaszali lęk, czy strach przed dźwiękiem. Dużo chętniej określali to jako nielubienie dźwięków.
Mizofonia powstaje w wyniku nienormalnie silnej reakcji ze strony układu limbicznego i autonomicznego, ale bez wzmożonej aktywności ze strony układu słuchowego (czysta mizofonia). Zjawisko to jest wynikiem zwiększonej siły połączeń między układem słuchowym a układem limbicznym i autonomicznym, przy czym układ słuchowy działa na normalnym poziomie. Siła reakcji zależy od negatywnych skojarzeń związanych z przykrymi przeżyciami w przeszłości, zależy również od osobowości psychologicznej pacjenta, nie zależy natomiast od fizycznej charakterystyki dźwięków.
Fonofobia (z gr. phone – dźwięk, phobos – lęk, strach) oznacza lęk przed dźwiękami powstały w wyniku niewłaściwego pobudzenia układu limbicznego – odpowiedzialnego za emocje. Fonofobia jest szczególną, specyficzną postacią mizofonii, występuje u osób, u których wytworzył się lęk przed dźwiękiem. Pacjenci obawiają się, że pod wpływem dźwięku może dojść do nieodwracalnego uszkodzenia słuchu lub innych struktur centralnego układu nerwowego.
Większość pacjentów z szumami usznymi i hyperacusis ma mizofonię, ale tylko niektórzy w krańcowych przypadkach mają fonofobię. Obniżenie więc progu dyskomfortowego słyszenia nie jest dowodem na hyperacusis, może wynikać bowiem też z fonofobii. Zwykle jednak progi te różnią się kształtem. Krzywa dyskomfortowego słyszenia przy hyperacusis ma przebieg równoległy do audiogramu, a przy fonofobii wspina się do góry na wyższych częstotliwościach. Najlepszym sposobem na rozróżnienie tych zjawisk jest dokładnie zebrany wywiad z pacjentem, jak również obserwacja zachowania się pacjenta podczas niespodziewanego narażenia go na głośniejszy dźwięk.
Wszystkie te trzy zjawiska mogą występować niezależnie od progu słuchowego, a więc u ludzi zarówno z uszkodzonym, jak i z prawidłowym słuchem.
Zmniejszona tolerancja na dźwięk (DST) może istnieć jako zjawisko oddzielne, ale także może współistnieć z innymi schorzeniami takimi jak: porażenie Bela, Berlioza, zespół Williama, zespół Rumsay-Hunt, szumy uszne, otoskleroza, choroba Meniere’a, przetoka perylimfatyczna, urazy głowy, nadciśnienie, choroba Addisona, może towarzyszyć również depresji, migrenie, epilepsji i autyzmowi.
Leczenie DST powinno następować we właściwej kolejności, a więc najpierw powinno się leczyć HA, a następnie MF i FF.
Leczenie HA polega na stosowaniu dwóch generatorów dźwięków, używanych min. 8 godzin dziennie. Głośność generatorów ustawia się na poziomie tuż powyżej progu słyszenia; nie należy zmieniać głośności w ciągu dnia.
Przy leczeniu mizofonii pomocny jest specjalny protokół. Postępowanie polega na stopniowym tworzeniu nowych skojarzeń dźwięków z przyjemnymi sytuacjami:
- słuchanie muzyki, którą się lubi, niezbyt głośną, o +/- stałym poziomie głośności. Najczęściej zalecane słuchanie w domu
- ważne, aby móc w każdym momencie wycofać się z konieczności słuchania muzyki (sala koncertowa nie jest wskazana)
- chodzenie na zakupy do dużych marketów (dość duży poziom tła dźwiękowego + przyjemna sytuacja związana z zakupami).
- uczestniczenie w przyjęciach u znajomych i przyjaciół;
- pierwszy tydzień: dwa razy dziennie, 20 – 40 min
- drugi tydzień: jak wyżej, o jeden stopień głośniej.
Tego typu cykle mogą być powtarzane aż do uzyskania prawidłowego wyniku (powyżej 100 dB HL),potwierdzonego badaniami LDL.
Ten sposób postępowania oparty jest na mechanizmie powstawania odruchu warunkowego i możliwości jego wygaszenia lub przetrenowania (zmienienia).
Zjawisko tworzenia nowych lub przetrenowania starych odruchów warunkowych leży u podstaw leczenia szumów usznych metodą Tinnitus Retrainig Therapy (TRT).
Oprócz wyżej wymienionych dolegliwości towarzyszących szumom usznym należy wymienić również zjawisko wyrównania głośności zwane również efektem recuitment, będące objawem klinicznym ślimakowego uszkodzenia słuchu. Oznacza ono nienormalnie szybki przyrost głośności wraz ze wzrostem stymulacji. Powstaje w wyniku utraty nieliniowości w mikromechanice ślimaka. Nieliniowość odpowiedzi oznacza brak proporcjonalności między wychyleniem błony podstawnej a intensywnością bodźca akustycznego. Jest ona powiązana z właściwym funkcjonowaniem mechanizmu aktywnego w ślimaku. Jeśli zjawisko wyrównania głośności współistnieje z szumem usznym, sugeruje udział OHC w powstawaniu szumu, jako, że OHC jest podstawą ślimakowej nieliniowości.
Obiektywne szumy uszne
Przyczyny powstawania obiektywnych szumów usznych najczęściej związane są ze stanami chorobowymi, które zebrane zostały w tabeli poniżej. Szumy te możemy podzielić na naczyniowe i mechaniczne. Innym, przydatnym podziałem jest wyodrębnienie szumów pulsujących i niepulsujących.

Szumy pulsujące są często jednostronne, pochodzenia naczyniowego, o częstości zgodnej z czynnością serca i narastającej w okresie wysiłku. U podnóża szumu pulsującego mogą leżeć: kręty przebieg zatoki esowatej lub stan po jej zakrzepie z następową rekanalizacją, tętniczo – żylne anomalie w oponie twardej, chorobie Pageta (dochodzi do nieprawidłowej przebudowy tkanki kostnej i powstawania patologicznych połączeń tętniczo – żylnych), nerwiaki przyzwojowe kości skroniowej, silnie unaczynione nowotwory ucha środkowego, naczyniowe anomalie ucha środkowego, łagodnie zwiększone ciśnienie wewnątrzczaszkowe.
Łatwiejsze do wykrycia są szumy, które nie mają charakteru pulsującego i są to szumy pochodzenia mechanicznego. Szumy niepulsujące mają żylne podłoże, są z reguły obustronne, mają charakter stały, niezależny od wysiłku, najczęściej określane są przez chorych jako „bzyczenie muchy” czy też „tykanie zegara”.
Przykre doznania szumu o charakterze trzasku, który jest synchroniczny z oddechem można zaobserwować przy nadmiernej szerokości trąbki słuchowej (zmiany zanikowe błony śluzowej, zbyt intensywne odchudzanie się), inne zgrzytania, źle tolerowane przez chorego pojawiają się przy zmianach zwyrodnieniowych stawów skroniowo – żuchwowych, w trakcie gryzienia i otwierania ust.
Subiektywne szumy uszne
Do tego rodzaju szumów można zaliczyć szumy, które pozostają słyszane jedynie przez samego chorego (dźwięki fantomowe), źródło ich powstawania może być zlokalizowane na wszystkich poziomach narządu słuchu, poczynając od przewodu słuchowego zewnętrznego aż do korowych ośrodków słuchu. Precyzyjne ustalenie przyczyny tych szumów jest często bardzo trudne, zwłaszcza jeżeli nie są one połączone z jednoczesnym upośledzeniem słuchu.
Szumy uszne w schorzeniach ucha środkowego obejmują takie stany jak: pourazowe uszkodzenie błony bębenkowej, ostre i przewlekłe zapalenie ucha środkowego, otoskleroza, uraz ciśnieniowy, ziejąca trąbka Eustachiusza. Szumy uszne pochodzenia ślimakowego mogą mieć etiologię urazową, toksyczną, etiologię pochodzenia naczyniowego ,czy też pochodzenia ślimakowo – neuralnego (w przebiegu presbyacusis, duru plamistego czy kiły).
Główne przyczyny subiektywnych szumów usznych zebrano w tabeli poniżej. Przedstawione zostały dla poszczególnych struktur anatomicznych narządu słuchu, szeregując według częstości ich występowania. W zależności od różnych czynników chorobowych jak i towarzyszącym im czynników etiologicznych, prawidłowe zdiagnozowanie i podjęcie leczenia jest bardzo trudne.
| Ucho zewnętrzne | Procesy obturujące przewód słuchowy zewnętrzny ( woskowina, ciało obce, czop naskórkowy, kostniak, wady wrodzone). |
| Ucho środkowe | Ostre procesy zapalne z zajęciem trąbki słuchowej |
| Podostre i przewlekłe procesy zapalne z wysiękiem w jamie bębenkowej | |
| Przewlekłe procesy zapalne, a zwłaszcza ich stany zejściowe | |
| Pourazowe uszkodzenie błony bębenkowej | |
| Otoskleroza – szumy postępujące | |
| Uraz ciśnieniowy | |
| Stany pooperacyjne. | |
| Ucho wewnętrzne | Uszkodzenie ślimaka w przebiegu przewlekłych chorób układu krążenia i metabolicznych (miażdżyca, nadciśnienie, cukrzyca), w zaburzeniach hormonalnych (klimakterium, stosowanie doustnych środków antykoncepcyjnych) |
| Uraz akustyczny (przewlekły i ostry), tępy uraz czaszkowy | |
| Ototoksyczne działanie leków (antybiotyki ototoksyczne (aminoglikozydowe), salicylany, chinina, diuretyki | |
| Uraz (wstrząśnienie błędnika, uderzenie w małżowinę uszną, barotrauma, choroba kesonowa, złamanie kości skroniowej, przetoka perilimfatyczna) | |
| Choroba Meniera, | |
| Apopleksja błędnika, nagła głuchota | |
| Szkodliwe czynniki egzogenne ( nikotyna, alkohol, tlenek węgla, metale ciężkie) | |
| Procesy wirusowe i bakteryjne ( świnka, grypa, szkarlatyna) | |
| Nerw słuchowy | Nerwiak |
| Neuritis i zapalenie opon mózgowo – rdzeniowych | |
| Wyższe piętra drogi słuchowej | Głuchota starcza (presbyacusis) |
| Wewnątrz czaszkowe procesy ekspansywne | |
| Choroby demielinizacyjne (SM) | |
| Dur plamisty | |
| Kiła | |
| Inne | Podrażnienie układu wegetatywnego w przebiegu zmian zwyrodnieniowych w kręgosłupie szyjnym, w przewlekłych chorobach nosa i zatok przynosowych oraz w zmianach zwyrodnieniowych skroniowo – żuchwowych (zespół Costena) |
| Czynnik psychogenny | |
| Alergia | |
| Robaczyce | |
| Zaburzenia czynności psychicznych (omamy słuchowe) |
Patogeneza szumów usznych
Szumy uszne jako dźwięki fantomowe, są praktycznie niemożliwe do zarejestrowania nawet przez najnowszą aparaturę. Dlatego też trudno jest prowadzić badania, które umożliwiłyby poznanie mechanizmów odpowiedzialnych za ich powstawanie, jak również zaproponowanie odpowiedniej metody pozwalającej na ich skuteczne wyeliminowanie. Inną poważną przyczynę stanowi fakt, że pomiary psychoakustyczne, takie jak określenie głośności, wysokości dźwięku, łatwości zamaskowania szumów przy użyciu zewnętrznego dźwięku itp. nie dają wyraźnej zależności pomiędzy tymi pomiarami a stopniem dokuczliwości szumów usznych.
Jastroboff wysunął teorię, że pojawienie się szumów usznych jest skutkiem udziału i oddziaływania wszystkich pięter drogi słuchowej oraz różnych ośrodków w centralnym systemie nerwowym. Za spostrzeganie i odczucie szumu oraz związane z nim reakcje odpowiedzialne są ośrodki podkorowe, kora mózgu, układ limfatyczny i autonomiczny.
Jak wykazały badania, nie ma najprawdopodobniej jednego wspólnego dla wszystkich przypadków mechanizmu generacji szumów usznych. W większości przypadków pochodzenie szumów wiąże się z patologią ślimaka (ok. 80%) (przypuszczalnie mechanizm tego zjawiska polega na utracie nieliniowości w mikromechanice ślimaka, za którą odpowiadają komórki słuchowe zewnętrzne). Z szumami związane są prawie wszystkie źródła czuciowo-nerwowej utraty słuchu (np. uraz akustyczny, choroba Menier’a, presbyacusis – typ ślimakowy, skutki uboczne leków ototoksycznych), jak również zaburzenia związane ze stężeniem jonów wapniowych wewnątrz komórek słuchowych zewnętrznych, czy zaburzenia biochemiczne dotyczące np. biosyntezy białek mogą prowadzić do zaburzeń metabolizmu komórki, które stają się również źródłem szumu. Powstawanie szumu usznego zależne od uszkodzenia ślimaka można wytłumaczyć zaburzeniami dotyczącymi jego mikromechaniki. Wiadomo, że komórki rzęsate zewnętrzne (OHC) mają zdolność do wykonywania czynnych ruchów: szybkich i wolnych skurczów. Podczas częściowego uszkodzenia komórek rzęsatych zewnętrznych można zaobserwować jednoczesny wzrost amplitudy skurczów szybkich. Nadmierne lub nieprawidłowe ruchy zewnętrznych komórek rzęsatych mogą doprowadzić do powstania mimowolnej wibracji, która zostaje doprowadzona do wewnętrznych komórek rzęsatych (IHC) za pośrednictwem błony nakrywkowej i blaszki siateczkowatej. Sygnał ten zostaje odebrany przez komórki rzęsate wewnętrzne, w wyniku czego może dojść do powstania wrażenia szumu usznego. Przyczyną patologicznych skurczów szybkich mogą być również zaburzenia w elektromechanice ślimaka. Wskutek uszkodzenia ślimaka może dochodzić do zmian potencjałów mikrofonicznych, co z kolei mogłoby powodować wzbudzenia lokalnych i niekontrolowanych ruchów szybkich. Innym mechanizmem generacji szumów ślimakowych mogą być zmiany potencjału receptorowego komórek słuchowych spowodowane zaburzeniami w obrębie kanałów jonowych. Wszelkie zaburzenia czynności kanałów jonowych, zarówno wzrost przepuszczalności kanału szczytowego jak i blokada kanałów bocznych, spowodują zmiany potencjału receptorowego, co z kolei wywoła albo nieprawidłowe uwolnienie neuroprzekaźnika w komórkach rzęsatych wewnętrznych, albo zaburzenie kontroli nad ruchami komórek rzęsatych zewnętrznych. W obydwu przypadkach może dojść do powstania szumu usznego Dużą rolę w powstawaniu szumów usznych mogą również odgrywać zaburzenia stężenia jonów wapniowych wewnątrz komórek rzęsatych zewnętrznych. Do powstania szumu usznego, u którego podstaw leżałoby zaburzenie poziomu wapnia wewnątrzkomórkowego, mogłoby dochodzić w trzech sytuacjach. Pierwsza to zaburzenie spowodowane patologiczną czynnością kanału potasowego i wywołujące nieprawidłowy potencjał receptorowy. Druga to wystąpienie zaburzenia aktywacji aktynomiozyny, a co za tym idzie, patologiczne ruchy wolne komórek słuchowych zewnętrznych. Trzecia sytuacja to taka, w której dochodzi do zaburzeń w uwalnianiu dośrodkowego neurotransmitera w komórkach słuchowych wewnętrznych, co z kolei doprowadza do zmian aktywności elektrycznej w dośrodkowych włóknach nerwowych.
Inne ślimakowe mechanizmy molekularne mogą być również przyczyną powstawania szumu usznego. Chodzi tu o pewne zaburzenia biochemiczne, dotyczące np. biosyntezy białek, mogą prowadzić do zaburzeń metabolizmu komórki, które stają się źródłem szumu. W powstawaniu szumu usznego bardzo istotna rola przypada układowi eferentnemu, który moduluje aktywność zewnętrznych komórek słuchowych, by zapewnić optymalne działanie dróg słuchowych w stosunku do bodźca dźwiękowego. Układ eferentny pełni podstawową funkcję ochronną wobec komórek słuchowych i włókien nerwowych, regulując przy tym dopływ bodźców akustycznych do ośrodkowego układu nerwowego. Zwiększona aktywność w obrębie układu eferentnego osłabia aktywne procesy w obrębie ślimaka. I przeciwnie, zmniejszona aktywność obniża hamowanie na włóknach aferentnych, co powinno dać nadaktywność funkcjonujących wewnętrznych komórek słuchowych. W przypadku patologii w ślimaku ten układ sprzężenia zwrotnego odgrywa szczególną rolę.
W powstawaniu szumu usznego szczególne znaczenie ma niezrównoważona aktywność włókien aferentnych typu I i II wynikająca z dysharmonicznego zniszczenia układów komórek rzęsatych zewnętrznych i wewnętrznych (OHC i IHC). Dotyczy ona uszkodzenia OHC, które może powodować miejscowe zapadnięcie się błony nakrywkowej, zmniejszając tym samym odległość między rzęskami wciąż funkcjonujących IHC a błoną nakrywkową. Może to wywołać depolaryzację toniczną, zmianę uwalniania transmitera przy złączu nerwowym IHC, czego wynikiem jest nieprawidłowa aktywność we włóknach doprowadzających. Szum uszny może występować u pacjentów niemających widocznej utraty słuchu, podczas gdy niektórzy ze znaczną utratą słuchu mogą nie mieć wcale tych dolegliwości. Wyjaśnia to fakt, że audiogram tonalny jest odbiciem głównie czynności IHC i że rozproszone uszkodzenie OHC aż do 30% ich całkowitej liczby nie ma znaczącego wpływu na próg słyszenia. Jeżeli pacjent ma utratę słuchu z symetrycznym uszkodzeniem układów OHC i IHC szum w uszach może nie wystąpić. Z kolei inny pacjent z takim samym audiogramem może mieć szum uszny, gdy występuje asymetria w zaburzeniach tych układów. Przy ograniczonym uszkodzeniu układu OHC i prawidłowym słuchu w wyniku niezrównoważonej aktywności włókien aferentnych typu I i II może również wystąpić szum uszny. Za pomocą otoemisji wywołanej i otoemisji produktów zniekształceń określa się stan komórek rzęsatych zewnętrznych, podczas gdy audiometria tonalna przedstawia funkcjonowanie komórek rzęsatych wewnętrznych. Umożliwia to określenie na błonie podstawnej miejsca z uszkodzeniem układów OHC i IHC.
Inna opinia tyczy powstawania szumu usznego w wyniku zwiększonej częstości wyładowań we włóknach nerwu słuchowego. Wrażenie szumu nie jest jednak związane z liczbą wyładowań w nerwie słuchowym, ale z przebiegiem czasowym tych wyładowań. Włókna nerwu słuchowego są aktywne nawet w całkowitej ciszy, mamy wówczas do czynienia z tzw. aktywnością spontaniczną. Wyładowania mają wtedy charakter przypadkowy. W normalnych warunkach wzrost synchronizacji aktywności następuje równolegle do wzrostu natężenia dźwięku. Od stopnia synchronizacji aktywności nerwowej w drogach słuchowych zależy, czy aktywność ta zostanie odebrana jako dźwięk czy też nie. Jeśli tak, to procesy patologiczne powodujące synchronizację aktywności nerwowej bez dźwięku zewnętrznego mogą spowodować odczucie szumu. Taka synchronizacja może być spowodowana nadmiernym, spontanicznym dopływem jonów potasowych i wapniowych do wszystkich złączy nerwowych komórek rzęsatych. Przyczyną mogą być również różnego typu uszkodzenia nerwu powstałe w wyniku chirurgicznych manipulacji na nerwie słuchowym, ucisku nerwu przez guz itp.
Istnieje również hipoteza, która sugeruje udział układu współczulnego w patogenezie szumu usznego. Liczne prace wskazują na znaczne unerwienie współczulne ślimaka. Końcowe włókna nerwów współczulnych ściśle przeplecione są z włóknami doprowadzającymi ślimaka. Na podstawie wykonanych badań doświadczalnych stwierdzono, że wycięcie zwoju szyjnego górnego zmniejsza amplitudę nadprogowych odpowiedzi nerwu słuchowego, a pobudzenie elektryczne tego zwoju zwiększa ją. Jeżeli więc włókna współczulne mogą pobudzić włókna nerwu ślimakowego u ludzi, można przypuszczać, że aktywność współczulna może tak modulować aktywność nerwu słuchowego, że w efekcie dojdzie do powstania odczucia dźwięku przy braku pobudzenia akustycznego. Dowodem na to może być znaczny procent pacjentów, którzy podają, że stres, zmęczenie, lęk, a więc stany związane z aktywacją systemu współczulnego znacznie nasilają ich szum w uszach. Ponieważ włókna eferentne nerwu ślimakowego w większości dochodzą do komórek rzęsatych zewnętrznych i najprawdopodobniej kontrolują one wolne skurcze tych komórek, dlatego zaburzenia w układzie współczulnym mogą spowodować brak kontroli nad ruchami komórek rzęsatych zewnętrznych, co w dalszej konsekwencji może doprowadzić do generacji szumu.
Przedstawione powyżej tylko niektóre mechanizmy powstawania szumów usznych oraz zważywszy fakt, że mechanizmy te są w znacznej mierze hipotezami można zauważyć, że patogeneza szumów usznych jest bardzo złożonym problemem. Problem ten wynika z braku obiektywnych metod rejestracji i monitorowania zjawiska szumu usznego, a także z braku dobrego, adekwatnego modelu zwierzęcego, badania bowiem w tej dziedzinie są niewątpliwie utrudnione przez niedostępność dróg słuchowych człowieka dla badań doświadczalnych.
Obserwując prowadzone przez psychologów badania można wykazać, że osoby z szumami usznymi mają często charakter neurotyczny i psychotyczny, objawiający się często depresjami, hipochondrią, myślami obsesyjnymi (myśli samobójcze) itp. Najprawdopodobniej, osoby takie są znacznie bardziej podatne na odczuwanie spontanicznej aktywności elektrycznej w drodze słuchowej jako szumy uszne. Reasumując można stwierdzić, że szumy uszne mogą być generowane poza drogą słuchową, świadczy o tym zjawisko występowania szumów w uchu po operacyjnym usunięciu nerwiaka nerwu VIII, podobnych do tych które istniały już przed operacją.
Objawy powstawania szumów usznych
Szumy obiektywne pochodzenia naczyniowego, mogą mieć charakter jednostronny, tętniący i synchroniczny z czynnością serca (pochodzenia tętniczego – przetoki tętniczo-żylne, guzy wewnątrzczaszkowe (kłębczak, oponiak, guz przerzutowy, naczyniak, tętniak), przetoki tętniczo-tętnicze, patologia naczyń żylnych, itp),lub też nietętniący, stały lub zmienny przy ucisku na żyły szyjne wewnętrzne (pochodzenia żylnego). Objawy takie jak, trzaski, dźwięki przypominające „tykanie zegara”, „bzyczenie muchy” lub rytmiczne klaskanie dominują w szumach pochodzenia mechanicznego (skurcze kloniczne mięśni podniebienia miękkiego i mięśni śródusznych, schorzenia w obrębie stawo skroniowo-żuchwowego, zaburzenia drożności lub nadmierna średnica trąbki słuchowej, ciało obce przesuwające się w przewodzie słuchowym zewnętrznym)..
Szumy subiektywne odczuwane są bardzo różnie, maja postać od dźwięku tonalnego do intensywnego szumu. Opisywane są przez pacjentów jako : świsty, gwizdy, „szum morza” itp. Około 60% chorych odczuwa szumy tonalne, 25% szumy, 15% zarówno szumy jak i tony. Częstotliwość ( 80% wyższa od 2000Hz ) i natężenie ( waha się od 10 – 30 dB ) szumów jest różna, jednakże określenie częstotliwości szumów jest bardzo ważne przy dalszym postępowaniu w leczeniu np. w chorobie Meniere’a i zaburzeniu słuch typu przewodnictwa (otoskleroza) występują szumy o niskiej częstotliwości, natomiast szumy o wyższych częstotliwościach można spotkać przede wszystkim w uszkodzeniu słuchu typu odbiorczego, zwłaszcza pozaślimakowego.
Objawy zmęczenia, rozdrażnienia, poddenerwowania, agresji, braku możliwości skupienia uwagi, zaburzenia snu jak również stany depresyjne, a w skrajnych przypadkach prowadzące do myśli samobójczych i samobójstwa, często towarzyszą szumom usznym.
Rozpoznanie – diagnostyka pacjentów z szumami usznymi
Poprawne zdiagnozowanie szumów usznych jest niezwykle żmudne i trudne, dlatego też obecnie żadna z metod terapeutycznych i żadna ze specjalności nie może mieć wyłączności na leczenie szumów usznych, gdyż mimo dużego postępu, jaki dokonał się w tej dziedzinie w ciągu ostatnich 20 lat, pozostają one nadal zjawiskiem budzącym wiele niejasności i kontrowersji. Ustalenie pewnych ogólnie obowiązujących zasad postępowania z pacjentem cierpiącym z powodu szumów usznych jest jednak nieuniknione. Postępowanie to składa się z wielokierunkowej diagnostyki mającej na celu znalezienie ewentualnej przyczyny szumu usznego, co w efekcie umożliwia leczenie przyczynowe oraz przy etiologii nieznanej wprowadzenie wielokierunkowych procedur terapeutycznych prowadzących do zniesienia szumu lub ulżenia choremu w odczuwaniu dokuczliwości szumu. Głównym celem badań diagnostycznych jest więc wyeliminowanie organicznej patologii, która może być źródłem szumu i która wymaga leczenia chirurgicznego. Szum bowiem jest objawem a nie chorobą i dlatego często współistnieje z chorobami różnych narządów, czasami jako jedyny objaw choroby zagrażającej zdrowiu i życiu.
Schemat postępowania diagnostycznego powinien zawierać następujące elementy:
1) pełny wywiad,
2) badanie otolaryngologiczne,
3) badanie fizykalne ogólne,
4) badanie audiologiczne,
5) badania dodatkowe.
Ad. 1) Przeprowadzenie dokładnego wywiadu odgrywa istotną rolę w rozpoznaniu szumów usznych. Należy zebrać jak najdokładniejsze informacje dotyczące: charakteru szumu, czasu jego trwania, okoliczności jego występowania, zachowania się w ciągu całej doby, towarzyszących jemu zaburzeniach słuchu. W wywiadzie powinna być także informacja o autoocenie szumu, a więc określenie przez pacjenta stopnia świadomości i rozdrażnienia wywołanego przez szum, jego wpływu na życie i konkretne czynności dnia codziennego. Wywiad także musi dotyczyć przebytych chorób pacjenta, wypadków, urazów, używek oraz przede wszystkim środowiska w jakim przebywa (rodzina, praca zawodowa), gdyż to może dostarczyć nam kolejnych cennych dla rozpoznania wskazówek. Istotne jest również określenie współistniejących schorzeń miejscowych lub ogólnych, które mogą generować lub wzmagać istniejące dolegliwości. Dobrze zebrany wywiad ma znaczenie decydujące w przypadku podejrzenia nadwrażliwości słuchowej. W zbieraniu wywiadu niezwykle pomocny jest specjalnie opracowany kwestionariusz, który warunkuje pewną systematykę zebranych danych i tym samym możliwość ich porównania po zakończeniu terapii. Należy jednak pamiętać, że powinien on mieć jedynie znaczenie pomocnicze i nigdy nie może zastąpić rzeczywistej rozmowy z pacjentem.
Ad. 2) Badanie to obejmuje badanie laryngologiczne z oceną otoskopową dla wykluczenia zmian bliznowatych błony bębenkowej (ocena ruchomości błony bębenkowej) i jej nieprawidłowego położenia, rynoskopię przednią i tylną (sprawdzenie drożności trąbek słuchowych), badanie stanu uzębienia i stawów skroniowo – żuchwowych (istnienie ewentualnych miejsc generacji szumu obiektywnego).
Ad. 3) Badanie to powinno dotyczyć stanu ogólnego pacjenta, czyli jest to kolejny etap postępowania obejmującego wykonanie dodatkowych badań labolatoryjnych (ocena gospodarki lipidowej, węglowodanowej, układu krwiotwórczego i układu krzepnięcia, ocena poziomu hormonów, zwłaszcza tarczycy) oraz badań radiologicznych, w skład których wchodzą tomografia komputerowa i rezonans magnetyczny. Oprócz konsultacyjnych badań internistycznych może być potrzebny kontakt z neurologiem, psychiatrą i psychologiem.
Ad. 4) Audiologiczne badanie pozwala ocenić sprawność słuchową narządu słuchu, w przypadku wykrycia jego uszkodzenia należy przeprowadzić dodatkowe badania topodiagnostyczne z uwzględnieniem audiometrii, odpowiedzi elektrycznych, rejestracji otoemisji akustycznej oraz odpowiedzi pola elektromagnetycznego (Hoke), jak również: audiometrię tonalną, audiometrię impedancyjną (tympanometria i odruch strzemiączkowy), audiometrię słowną, ocenę poziomu dźwięku wywołującego poczucie dyskomfortu, próby nadprogowe (próba SISI – Short Increment Sensivity Index – wskaźnik wrażliwości na małe przyrosty natężeń, próba Luschera-Zwisłockiego).
Analiza audiologiczna samego szumu powinna obejmować:
- pomiar natężenia i częstotliwość oraz korelację z badaniami słuchu,
- próbę maskowania szumem zewnętrznym i określenie najmniejszego jego natężenia MML (minimum masking level), maskowanie ipsi i kontrlateralne, maskowanie obuuszne,
- badanie zjawiska zanikania szumów usznych po czasowym jego maskowaniu (RI – residual inhibition).
Analiza taka daje nam na charakterystykę szumów usznych: głośność, dominującą wysokość oraz minimalny poziom dźwięku, który pozwala na ich zamaskowanie.
Dysponując audiometrem o skoku 1 dB i wyposażonym w funkcję maskowania szumem wąskopasmowym możemy określić głośność i barwę tinnitusa, podając pacjentowi szum z audiometru i zmieniając jego poziom i częstotliwość, starając się go dopasować do szumu usznego pacjenta. Nie jest to jednak pomiar „obiektywny”, gdyż opiera się na subiektywnym, nieco spaczonym odczuciu pacjenta. Nie mniej jednak, jeśli pacjent dobrze współpracuje przy badaniu to daje nam ono pewne pojęcie o charakterze samego szumu pacjenta.
Ad. 5) Dodatkowe badania pozwalają rozpoznać inne przyczyny szumów. Do badań tych należą badania radiologiczne: angiografia (szumy obiektywne), jugulografia wsteczna (kłębczak), tomografia komputerowa (nerwiak) i jądrowy rezonans magnetyczny (NMR) w celu wykluczenia guza nerwu słuchowego, lub też przede wszystkim badania oceniające stan funkcjonalny ucha wewnętrznego poprzez pomiary otoemisji akustycznej. W szczególności mierzony jest produkt zniekształceń (DPOAE – otoacoustic emission distortion product) dla szeregu poziomów dźwięku i zakresu częstotliwości od 500 do 8000 Hz. Jest to metoda pozwalająca na ocenę funkcjonowania komórek rzęsatych zewnętrznych.
W każdym przypadku jednostronnego ubytku słuchu wykonywane jest badanie BERA (rejestracja słuchowych potencjałów wywołanych z pnia mózgu), przeprowadzone w kierunku wykrycia patologii pozaślimakowej. W większości przypadków jest to badanie, które z dużym prawdopodobieństwem wyklucza patologię w wyższych piętrach drogi słuchowej.
W przypadku stwierdzenia jakichkolwiek zmian sugerujących patologię w obrębie ucha środkowego pacjent zostaje zakwalifikowany do leczenia zachowawczego lub operacyjnego. Nawet jeśli szum nie jest spowodowany tą patologią, to przywrócenie prawidłowej czynności ucha środkowego ma zazwyczaj korzystny wpływ na stopień nasilenia szumów usznych. Natomiast w przypadku prawidłowego stanu ucha środkowego kolejnym krokiem jest wykluczenie patologii pozaślimakowej i wykonanie badania BERA uzupełnionego, w razie potrzeby, rezonansem magnetycznym głowy.
We wszystkich przypadkach, jeśli jest to możliwe, należy prowadzić leczenie choroby zasadniczej. Leczenie przyczynowe może spowodować złagodzenie lub całkowite usunięcie szumów usznych. Należy także zaznaczyć, że leczenie powinno przebiegać równolegle z terapią szumów usznych (Thinnitus Retraining Therapy).
Metody terapeutyczne w leczeniu szumów usznych
Metody leczenia szumów usznych można podzielić na dwa zasadnicze sposoby: leczenie farmakologiczne i niefarmakologiczne. Analiza uzyskiwanych wyników terapii, prezentowanych w najbardziej prestiżowych czasopismach medycznych, wskazuje na możliwość uzyskania satysfakcjonujących rezultatów podczas stosowania różnorodnych metod. Powoduje to, że nie można mówić o jedynym i najlepszym postępowaniu terapeutycznym. Wiele znanych sposobów ma swoje wady i zalety, jedną z obowiązujących zasad powinno być maksymalne zaangażowanie pacjenta i lekarza w proponowany proces leczenia. Aktywna postawa ze strony pacjenta powinna sprzyjać unikaniu rozczarowań, wypracowaniu cierpliwości w oczekiwaniu na ostateczny, niekiedy uzyskiwany po wielu miesiącach, efekt działania lekarza. Niezależnie od wybranej przez lekarza metody terapii celem nadrzędnym jest dążenie do uzyskania mniejszej wrażliwości pacjenta na szum lub nadwrażliwość na dźwięki. Leczenie subiektywnych szumów usznych wywołuje bardzo często frustracje i to zarówno u pacjenta, jak i u lekarza. Odpowiedni sposób nauczania otolaryngologii pozwala na skuteczne leczenie chorób somatycznych poprzez zastosowanie leków i metod chirurgicznych. Jednak w leczeniu subiektywnych szumów usznych takie postępowanie nie jest skuteczne i to z wielu powodów. Jednym z nich jest wybitnie subiektywny charakter zjawiska, które można określić jako wrażenie słuchowe niezwiązane z postrzeganiem dźwięku zewnętrznego. Na przykre odczuwanie szumu wpływa ciągła aktywacja odpowiedzialnego za emocje układu limbicznego i układu autonomicznego.
Leczenie farmakologiczne
Pliniusz Starszy (23-79 r. n. e.) zalecał w przypadku szumów usznych stosowanie kminku, olejku migdałowego i miodu. Od tego czasu lista lekarstw mających łagodzić szumy uszne znacząco się rozszerzyła i obejmuje dziś leki należące do wielu różnych grup. Pamiętać jednak należy, że przyjmowania leków powinno się ściśle przestrzegać według zaleceń lekarza.
- środki miejscowo znieczulające [ksylokaina (lidokaina, lignokaina)] – stabilizator błon komórkowych wpływa hamująco na nadmierną hyperreaktywność w obrębie drogi słuchowej, (u niektórych pacjentów występuje znaczna poprawa, u innych nasilenie objawów chorobowych),
- leki przeciwdrgawkowe [ Karbamazepina (Amizepin, Tegretol)] ,
- środki rozszerzające naczynia krwionośne i poprawiające przepływ mózgowy [do tej grupy leków należą związki pentoksyfiliny i niceergoliny (Agapurin, Dusodril, Adavin, Sermion, Cavinton, Cinarrizin) – stosowane przez dłuższy czas zwiększają ukrwienie ucha wewnętrznego i wpływają na właściwości reologiczne krwi. Do tej grupy można również zaliczyć wyciągi z liści miłorzębu japońskiego, które usprawniają krążenie żylne i tętnicze oraz hamują agregację erytrocytów w krążeniu mózgowym,
- leki stymulujące komórkę nerwową (Cavinton, Nootropil),
- środki uspokajające (Prozac, Tanakan, Diazepam, Xanax),
- leki podawane w przebiegu chorób ogólnych, np. w chorobach układu krążenia,
- inne ( preparaty żelaza – w niedokrwistości, preparaty witaminowe (szczególnie z grupy B), środki antyhistaminowe, związki cynku i enzymy komórkowe).
Szumy uszne, zwłaszcza te nieprzemijające, najczęściej powstają w skutek trwałego, nieodwracającego uszkodzenia komórek słuchowych. Mimo rozwoju medycyny nie można jak dotąd zregenerować tych obumarłych komórek. Nie ma na to lekarstwa. Różne leki rozszerzające naczynia krwionośne i poprawiające metabolizm tkanki nerwowej, które lekarze tak chętnie przepisują w przypadku szumów usznych, nie spowodują, że obumarłe komórki słuchowe odżyją. Leki te co najwyżej pomogą pozostałym komórkom sprawnie funkcjonować, ale na to co już się stało wpływu mieć nie będą. Ponadto pamiętać należy, że leki mają swoje działania uboczne, wchodzą w interakcje, muszą zostać zmetabolizowane w wątrobie bądź nerkach. Pacjenci z szumami usznymi to często osoby w podeszłym wieku, które i tak zazwyczaj biorą leki stosowane w innych chorobach. Możliwość wystąpienia niekorzystnych interakcji wówczas znacznie wzrasta, tym bardziej że metabolizm tych leków i ich wydalanie z organizmu nie jest już tak sprawne, jak u ludzi młodych. Dodatkowo należy zachować szczególną ostrożność w przypadku stosowania leków uspokajających i antydepresyjnych, gdyż pacjenci mają często tendencję do ich nadużywania i tym samym uzależniają się od nich, dlatego też powinno unikać się ich długotrwałego podawania. Należy również pamiętać, że skuteczność farmakoterapii w leczeniu szumów usznych porównywana jest ze skutecznością placebo. Postuluje się aby czas farmakoterapii, która nie przynosi spodziewanych efektów, nie przekraczał u pacjentów z szumami usznymi sześciu miesięcy. Po tym okresie pacjent powinien zostać skierowany do ośrodka referencyjnego zajmującego się leczeniem szumów usznych i dysponującego nie tylko odpowiednim zapleczem diagnostycznym, ale także wyszkoloną kadrą lekarzy, audioprotetyków i psychologów.
Protezowanie
- Aparaty słuchowe i maskery
W terapii szumów usznych wykorzystuje się generatory szumu (maskery) zauszne, które wyglądają jak zwykłe zauszne aparaty słuchowe. Zadaniem tych urządzeń nie jest wzmacnianie sygnału, jak ma to miejsce w aparatach słuchowych, a jedynie emitowanie dźwięku o częstotliwości dobranej do szumów usznych, z możliwością regulacji natężenia dla uzyskania dobrego efektu maskującego. W przypadku jednoczesnego niedosłuchu można zastosować jednocześnie wzmocnienie dźwięku, jak i maskowanie (aparat słuchowy).
- Płyta CD jako bank dźwięków do terapii szumów usznych
Dźwięki nagrane na płycie CD zostały tak dobrane aby umożliwić ocenę osobie badanej rodzaju i poziomu słyszanego przez nią szumu usznego. Można ją także wykorzystać w połączeniu z przenośnym diskmenem jako generator dźwięków tła.
- Odtwarzacz mp3 jako generator dźwięków tła
Podstawową zaletą takiego rozwiązania jest możliwość bezpośredniego użycia danego tła dźwiękowego pobranego z niniejszego serwisu, który jest wyposażony w bank dźwięków w formacie mp3. Odtwarzacz taki jest lekki, zasilany bateryjnie, nie posiada ruchomych mechanicznych elementów napędu nośnika, czyli jest bardzo dobrym przenośnym narzędziem do odtwarzania dobranego (pod kontrola lekarza) tła dźwiękowego do terapii szumów usznych. W zestawie wraz z odtwarzaczem dostarczany jest program umożliwiający transmisję danych z komputera do odtwarzacza za pomocą złącza LPT – zwykle wykorzystywanego do podłączenia drukarki. Odtwarzacz może pomieścić wszystkie dostępne w serwisie tła dźwiękowe, ale prawidłowo powinno zagrać się jeden i włączyć w odtwarzaniu funkcję repeat (ciągłe odtwarzanie). Sam program do ładowania plików mp3 jest programem działającym w środowisku Windows ze wszystkimi jego zaletami. Wystarczy ściągnięty z serwisu plik mp3 przeciągnąć myszką do programu, który automatycznie załaduje program do odtwarzacza. Oczywiście należy uprzednio pamiętać o wcześniejszym podłączeniu kabla łączącego odtwarzacz mp3 z komputerem. Odtwarzacz mp3 jest zabezpieczony przed odczytywaniem jego zawartości z powrotem na komputer.
- Telefon komórkowy jako generator dźwięków tła
Obecnie bardzo wiele osób używa telefonów komórkowych na co dzień. Niektóre modele telefonów komórkowych wyposażono w możliwość odtwarzania plików mp3. W ten sposób uzyskuje się możliwość odtwarzania tła dźwiękowego, podobnie jak w odtwarzaczu mp3. Takie rozwiązanie minimalizuje koszty i nie wymaga noszenia odrębnego urządzenia. Należy także zwrócić uwagę, że pacjenci skarżący się na szumy uszne nie powinni mieć zatykanych otworów usznych. W tym przypadku, jak i w każdym innym należy zastosować specjalne słuchawki otwarte. Dodatkowe słuchawki mogą posłużyć jako mikrozestaw do odbioru rozmów telefonicznych. Do podłączenia z komputerem można wykorzystać kabel interfejsu USB albo innego interfejsu szeregowego, np. portu podczerwieni.
- Zegarek elektroniczny jako generator dźwięków tła
Zegarki elektroniczne z wbudowanym odtwarzaczem plików dźwiękowych. Odtwarzacz taki nie ustępuje jakością dźwięku innego typu odtwarzaczom mp3. Zegarki tego typu zawierają zwykle w komplecie dostarczany przez producenta kabel połączeniowy do komputera oraz specjalne oprogramowanie umożliwiające przesyłanie tego typu plików do zegarka.
Psychoterapia
Zjawisko szumów usznych jest głównie zaburzeniem psychosomatycznym wynikającym z nadmiernej presji psychofizycznej na organizm (stres). Leczenie tych zaburzeń polega na stosowaniu różnych leków wpływających przede wszystkim na przepływ krwi, które niestety w przypadku zespołu szumów usznych nie są zbyt skuteczne. Często zachodzi też konieczność stosowania aparatów słuchowych gdy zjawisko szumów usznych wyraźnie pogarsza odbiór bodźców słuchowych. To ostatnie przynosi jedynie pozorną ulgę, gdyż nie oznacza definitywnego wyleczenia. W psychoterapii głównie chodzi o poinformowanie pacjenta o konieczności długotrwałego leczenia, że szumy uszne nie zagrażają życiu (po przeprowadzeniu wszystkich niezbędnych badań wykluczających taką ewentualność), potrzebie akceptacji istniejących dolegliwości oraz o potrzebie współpracy w całym toku postępowania terapeutycznego. Należy także zaznaczyć, że cennym uzupełnieniem terapii są częste konsultacje z psychologiem i psychiatrą, a nawet tworzenie grup treningu autogennego. Istnieją też próby leczenia szumów usznych hipnozą i autohipnozą.
Leczenie chirurgiczne
Zabiegi chirurgiczne najczęściej stosuje się przy leczeniu szumów obiektywnych pochodzenia naczyniowego (usunięcie zmian nowotworowych, połączeń tętniczo-żylnych, zamknięcie przetok, podwiązywanie naczyń żylnych), oraz szumów pochodzenia mechanicznego (przycięcie mięśni śródusznych w przypadku miokolii, poprawa drożność trąbki słuchowej poprzez operacje w obrębie jamy nosowej i zatok przynosowych). Leczenie szumów usznych subiektywnych jest znacznie trudniejsze ze względu na częste trudności w ustaleniu przyczyny ich występowania. Postępowanie operacyjne w stanach zapalnych ucha środkowego i trąbki słuchowej, jak również leczenie chirurgiczne otosklerozy, oprócz poprawy słuchu, może również prowadzić do zaniku szumów usznych u około 60% chorych. Stapedektomia z kolei likwiduje szumy uszne o częstotliwościach niskich i średnich, które związane są z zaburzeniami impedancji łańcucha kosteczek słuchowych oraz ze wzrostem ciśnienia wewnątrzbłędnikowego . W przypadku nerwiaka nerwu słuchowego – leczenie operacyjne wg Brackmanna daje poprawę u 40% chorych, natomiast w chorobie Meniere’a – postępowanie chirurgiczne stosowane w stałych nawrotach choroby daje ustąpienie szumów u około 50-60% chorych. Początkowo, w przypadkach bardzo nasilonego szumu usznego, próbowano leczyć je, przecinając nerw słuchowy. Skutkiem takiej operacji była oczywista całkowita utrata słuchu po stronie operowanej, natomiast przeciwnie do oczekiwań, nie miały one istotnego wpływu na szum uszny, bądź wręcz powodowały jego dalsze pogłębienie. W skrajnych przypadkach próbowano także chirurgicznych manipulacji w obrębie układu współczulnego. Jednakże i one nie dały spodziewanych rezultatów. Obecnie, w niektórych ośrodkach dokonuje się operacji polegających na dekompresji naczyniowej nerwu przedsionkowo-ślimakowego. Operacja ta polega na oddzieleniu ósmego nerwu czaszkowego od potencjalnie uciskającego go naczynia krwionośnego i na wprowadzeniu pomiędzy nie miękkiego separatora. Po przeprowadzeniu tego typu operacji 40% pacjentów zgłasza znaczna poprawę w odniesieniu do szumu usznego, umiarkowana poprawa występuje u około 10% przypadków, natomiast u pozostałych 50% nie ma ona żadnego wpływu na tinnitus. W sporadycznych przypadkach operacja może spowodować pogorszenie szumu usznego, najprawdopodobniej wskutek uszkodzenia nerwu słuchowego. W przypadku szumów usznych spowodowanych nerwiakiem nerwu słuchowego leczeniem z wyboru jest operacyjne usunięcie guza. Szum uszny jest objawem towarzyszącym tej patologii w około 40% przypadków. Celem zabiegu jest jednak przede wszystkim usunięcie nowotwory, który rozrastając się może stanowić zagrożenie życia chorego. Ważne jest tez zachowanie czynności nerwów czaszkowych, zwłaszcza nerwu twarzowego, którego porażenie jest kalectwem na ogół bardzo źle znoszonym przez chorych. Wyniki leczenia zależą w znaczący sposób od wielkości guza. Im wcześniej zdiagnozowany nowotwór, tym większe są szanse osiągnięcia spodziewanych efektów operacji. Niestety, wciąż jeszcze większość, bo aż 60-80% chorych trafia do leczenia chirurgicznego z zaawansowanymi guzami. Dlatego tak ważna jest dokładna diagnostyka pod kątem nerwiaka nerwu słuchowego szczególnie w przypadku jednostronnego szumu usznego, któremu towarzyszy jednostronny, postępujący niedosłuch odbiorczy. Na obecnym etapie naszej wiedzy o szumach usznych wydaje się zatem, ze techniki operacyjne są cenną metodą terapii jedynie w tych przypadkach, w których szum uszny spowodowany jest konkretną patologią w obrębie ucha środkowego lub otaczających go struktur.
Inne metody leczenia szumów usznych
W ostatnich latach inną dość skuteczną metodą w leczeniu różnych schorzeń w tym i szumów usznych jest zastosowanie terapii z wykorzystaniem laserów niskoenergetycznych. Coraz częściej ośrodki laseroterapii podają w swojej ofercie skuteczne leczenie szumów usznych za pomocą biostymulacji laserowej. Zarówno w krajowej jak i światowej literaturze brak jest dotychczas publikacji na temat zastosowania tej metody w terapii chorób ucha wewnętrznego. Jedynymi doniesieniami są dwie prace krytycznie odnoszące się do podanej w 1989 roku przez Witta i Felixa selektywnej foto-biochemoterapii, znajdującej zastosowanie w leczeniu szumów usznych. Metoda ta polegała na zausznym napromieniowaniu laserem helowo-neonowym (długość fali 632,8 nm) na zmianę z laserem półprzewodnikowym (długość fali 904 nm) i dożylnym podawaniu wyciągu z miłorzębu japońskiego. U pacjentów z przewlekłym szumem usznym w 43,3 % uzyskiwano poprawę, a w 20,3% pełne wyleczenie. Jednak późniejsze badania przeprowadzone w Klinice Otolaryngologii Uniwersytetu w Kolonii nie potwierdziły tych optymistycznych doniesień. Badania wykonane w Instytucie Fizjologii i Patologii Słuchu w Warszawie, w których oceniano wpływ laseroterapii na szumy uszne, wykazały brak efektu terapeutycznego tej metody.
- W terapii szumów usznych stosuje się również biologiczne sprzężenie zwrotne tzw. biofeedback. Dzięki tej metodzie pacjent uzyskuje wgląd w stan czynnościowy własnego organizmu przez umożliwienie mu odbioru jednego lub kilku parametrów określających stan organizmu w formie bodźca słuchowego lub rzadziej wzrokowego. Parametrami takimi mogą być np. częstość uderzeń serca, temperatura, poziom napięcia mięśniowego, czynność bioelektryczna mózgu itp. Wszystkie te czynniki ulegają zmianie w zależności od napięcia emocjonalnego badanego. W ten sposób osoba badana, poinformowana uprzednio o tym, jak powinien zachowywać się określony parametr w różnych stanach emocjonalnych, może, posługując się nim, uczyć się kontrolować swoje stany emocjonalne. Ma to szczególne znaczenie w technikach relaksacyjnych. Biofeedback od około 40 lat jest stosowany w terapii bólu, migreny, chwiejnego nadciśnienia i innych zaburzeń związanych ze stresem. Ponad 20 lat temu znalazł on swoje zastosowanie także w terapii szumów usznych, ponieważ niewątpliwie stan napięcia emocjonalnego związany jest z percepcją tinnitusa. Niemal wszyscy pacjenci podają, że w chwilach zdenerwowania czy podniecenia ich szum staje się głośniejszy. Terapia składa się z około 12 jednogodzinnych sesji, w czasie których psychoterapeuta ma ciągły kontakt z pacjentem. Od 6 do 12 miesięcy po leczeniu ponad 50% pacjentów podawała poprawę samopoczucia, zarówno w odniesieniu do szumu usznego, jak i w sensie bardziej ogólnym. Wydaje się, że biofeedback daje możliwość kontroli i zmniejszenia szumu usznego zwłaszcza u tych pacjentów, którzy są silnie zmotywowani do leczenia oraz są gotowi podjąć trud stosowania tej formy terapii, która wymaga dużego osobistego zaangażowania.
- Hiperbaryczne komory tlenowe – ta metoda sprawdza się najlepiej przy ostrym szumie czy nagłej głuchocie, zakładając, że szum powstaje wskutek niedotlenienia ucha wewnętrznego. Jest ona popularna w Niemczech.
- Innym sposobem zapobiegania szumom usznym może być akupunktura będąca częścią chińskiej medycyny. Doświadczenia Nilsona (1992 r.) w grupie 56 chorych z szumem usznym, donoszą o korzystnym wpływie akupunktury u 20% chorych, u 25% zaobserwowano nasilenie dolegliwości. W ostatnich latach w Szwecji zaobserwowano pozytywne wyniki leczenia szumów usznych z wykorzystaniem elektrycznej akupunktury.
- Inne rzadziej stosowane metody leczenia, to: aromoterapia, homeopatia, ziołolecznictwo, masaże, ćwiczenia izotonoczno-izometryczne, hipnoterapia, psychoterapia, trening autogenny.
Szumy uszne często porównuje się z bólem fantomowym, czyli bólem odczuwanym np. w amputowanej kończynie. Na podstawie tej analogii łatwo zrozumieć, że leczenie szumów usznych nie może się ograniczać tylko do podawania leków, lecz musi się bardziej skoncentrować na „leczeniu duszy”, gdyż źródło tkwi raczej w naszej psychice i emocjach.
TRT – Tinnitus Retraining Therapy
Główną metodą leczenia szumów usznych stosowaną w Klinice Szumów Usznych jest metoda habituacji zwana inaczej TRT (Tinnitus Retraining Therapy).
Pacjenci Kliniki są szczegółowo zapoznawani z zasadami stosowania i wymaganiami tej metody w czasie konsultacji. Bliższe informacje o niej można także znaleźć w wydawnictwach Instytutu Fizjologii i Patologii Słuchu.
Jest to metoda bazująca na neurofizjologicznym modelu powstawania szumów usznych opisanym przez P. Jastreboffa (1990). Pacjenci z szumami usznymi i, albo nadwrażliwością na dźwięki (hyperacusis) są przyporządkowywani do określonych kategorii terapeutycznych. W każdej kategorii stosowane są różne warianty konsultacji terapeutycznych i leczenia dźwiękiem, m.in. przez użycie dźwięków otoczenia, zastosowanie aparatów słuchowych lub szerokopasmowych generatorów szumu. Całkowity okres leczenia wynosi najmniej 18 miesięcy, a wg danych literaturowych oraz własnych obserwacji korzystne wyniki terapeutyczne obserwowane są w około 80% przypadków.
Bazując na doświadczeniach światowych ośrodków, które jako pierwsze wprowadziły do leczenia metodę habituacji ustalono protokół postępowania z pacjentem cierpiącym na szumy uszne i lub nadwrażliwość słuchową obowiązujący aktualnie w Klinice Szumów Usznych Instytutu Fizjologii i Patologii Słuchu.
Protokół ten obejmuje:
- wstępny wywiad z pacjentem, wypełnienie kwestionariusza pierwszego kontaktu
- diagnostykę audiologiczną
- diagnostykę medyczną
- ustalenie diagnozy i kategorii leczenia
- konsultację główną
- dobór i ustawienie odpowiednich aparatów
- wizyty kontrolne wg indywidualnych potrzeb pacjenta w oparciu o ustalony terminarz.
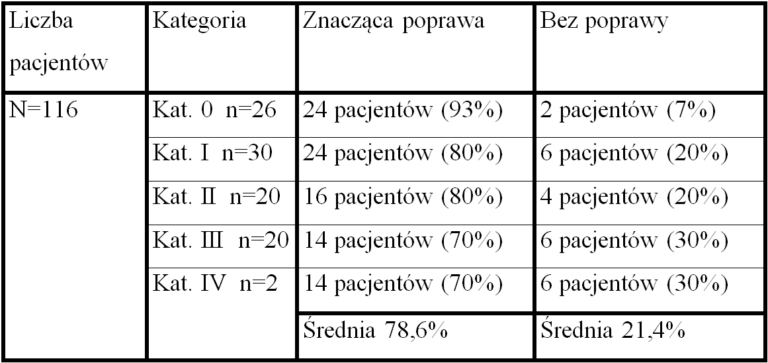
W Klinice Szumów Usznych IFPS przyjęto podział pacjentów na 5 kategorii terapeutycznych. Sposób terapii i zalecenia dla pacjentów są w poszczególnych kategoriach następujące:
- Kat. 0 – konsultacja główna, zalecenie unikania ciszy, konsultacje kontrolne
- Kat. I – konsultacja główna, generatory szumu szerokopasmowego ustawione na tzw. „mixing point”, konsultacje kontrolne
- Kat. II – konsultacja główna, aparaty słuchowe, konsultacje kontrolne
- Kat. III – konsultacja główna, generatory szumu szerokopasmowego ustawione blisko progu słuchowego ze stopniowym podnoszeniem głośności szumu w trakcie terapii, konsultacje kontrolne
- Kat. IV – konsultacja główna, generatory szumu szerokopasmowego ustawione na progu słyszenia ze stopniowym podnoszeniem głośności szumu w trakcie terapii.
W przypadkowo dobranej grupie 116 pacjentów Kliniki Szumów Usznych uzyskano po 18 miesiącach terapii następujące wyniki leczenia:
Tinnitus z naukowego i klinicznego punktu widzenia pozostaje wielkim wyzwaniem dla uczonych. Jak dotąd bowiem mimo długoletnich badań patofizjologia szumu do końca pozostaje nie wyjaśniona. Ilość i różnorodność metod wykorzystywanych w leczeniu szumu najlepiej może świadczyć o tym, że żadna z metod nie jest do końca skuteczna. Jednakże profilaktycznie zawsze można się wystrzegać:
- hałasu, głośnej muzyki,
- ototoksycznych leków (salicylany, chinina, diuretyki),
- urazów głowy,
- infekcji wirusowych,
- CATS (ang. kofeina, alkohol, tytoń, stres),
- hiperlipidemii, soli.
Reasumując, jest więc rzeczą niezmiernie ważną znalezienie odpowiedzi na pytanie, w jaki sposób dochodzi do powstawania szumu usznego, i jak wiele mechanizmów za to odpowiada.
AUDIOMED APARATY SŁUCHOWE
ul. M. Reja 16/18 lok. 2
87-800 Włocławek
tel: 54 426 25 85, 604 479 703

